Nuove collaborazioni per nuove terapie: le promesse della venture philanthropy
La “valle della morte”: così viene chiamata la fase preclinica della ricerca traslazionale, dove restano senza ulteriore possibilità di sviluppo la maggior parte dei nuovi (o potenziali tali) trattamenti farmacologici. Nonostante il progresso degli ultimi 30 anni di ricerca biomedica, che ha reso possibile una migliore conoscenza della biologia umana e quindi l’individuazione di terapie più efficaci anche per patologie ritenute impossibili da eradicare o contenere, il tasso di successo dei programmi di sviluppo di nuovi trattamenti resta purtroppo incredibilmente basso. Su diecimila disegni clinici, solo uno è quello che riesce a completare il ciclo di sviluppo fino ad ottenere l’approvazione del trattamento (secondo le stime statunitensi) con rischi e costi molto ingenti, pari a circa un miliardo di dollari.
 Sono le motivazioni che ben conosciamo che scoraggiano, ad esempio, la ricerca profit e gli investimenti dell’industria nel campo delle malattie rare. E che dunque impongono il ripensamento dei meccanismi di finanziamento della ricerca, abbracciando nuove partnership pubblico-privato in sinergia con il terzo settore e il volontariato, in quello che è l’approccio della “venture philanthropy”.
Sono le motivazioni che ben conosciamo che scoraggiano, ad esempio, la ricerca profit e gli investimenti dell’industria nel campo delle malattie rare. E che dunque impongono il ripensamento dei meccanismi di finanziamento della ricerca, abbracciando nuove partnership pubblico-privato in sinergia con il terzo settore e il volontariato, in quello che è l’approccio della “venture philanthropy”.
Parliamo di una modalità anglosassone di investimento “misto”, il cui obiettivo è una finalità sociale, recentemente introdotta anche in Italia per l’erogazione di servizi assistenziali e che noi orgogliosamente ricordiamo soprattutto per l’iter di approvazione del farmaco Strimvelis, prima terapia genica per una grave malattia rara (ADA-SCID, deficit di adenosina deaminasi). A ben pensare la venture philanthropy ricalca in qualche modo il modello della medicina traslazionale, l’ambito biomedico in cui l’interconnessione multi-disciplinare è la chiave per arrivare a risposte di salute concrete: dal laboratorio, al letto del paziente, al dialogo con la comunità (“from bench to bedside”). Entrambe hanno lo stesso identico obiettivo: ottenere ritorni in termini “umani” anziché di profitto.
Il caso Strimvelis racconta tutto questo e getta le basi per un modello di collaborazione profit/non-profit da consolidare e applicare, soprattutto nell’ambito dello sviluppo di nuove terapie orfane. Un successo tutto italiano, dovuto alla stretta collaborazione tra una fondazione filantropica no profit, un istituto di ricerca e cura a carattere scientifico, l’agenzia regolatoria e una azienda farmaceutica, che si sono integrate in una alleanza strategica per velocizzare il percorso di sperimentazione e tradurre i risultati della ricerca nella pratica clinica, a totale beneficio dei pazienti.
Esempi simili sono per fortuna rintracciabili anche in altre aree terapeutiche e un’interessante revision pubblicata il mese scorso sul New England Journal of Medicine1 passa in rassegna alcuni importanti traguardi raggiunti oltreoceano.
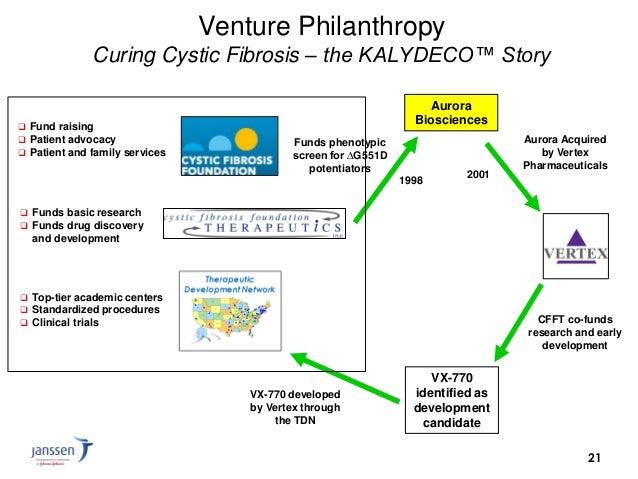
Il primo grande risultato è quello ottenuto con il disegno e lo sviluppo di ivacaftor (Kalydeco), farmaco a designazione orfana per il trattamento della fibrosi cistica, disponibile già da alcuni anni anche in Italia e frutto della stretta sinergia fra le differenti anime della ricerca su indicate, ma anche di specifici programmi di assistenza ai pazienti che ne hanno permesso l’accesso, visti gli ingenti costi.
 La revisione analizza poi il caso delle terapie per il mieloma multiplo che grazie alla collaborazione fra ricercatori, aziende, agenzie regolatorie e gli stessi pazienti ha portato all’approvazione di ben nove nuove molecole in quindici anni.
La revisione analizza poi il caso delle terapie per il mieloma multiplo che grazie alla collaborazione fra ricercatori, aziende, agenzie regolatorie e gli stessi pazienti ha portato all’approvazione di ben nove nuove molecole in quindici anni.
In ultimo, per il diabete mellito di tipo 1, questo approccio multidisciplinare e a “più mani” ha favorito la disponibilità dei farmaci da parte delle aziende per le sperimentazioni sui pazienti e soprattutto la condivisione dei dati e dei risultati anche in presenza di fallimenti, che solo grazie alla rete instauratasi sono stati proficuamente ritarati con esito positivo e tempi più ristretti, a vantaggio non solo dei malati ma di tutta la comunità scientifica.
Questi esempi di applicazione della venture philanthropy hanno in comune un preciso meccanismo dove ogni elemento dell’ingranaggio riveste un ruolo univoco e fondamentale per far muovere la macchina della ricerca e colmare così il gap tra fase preclinica e trials avanzati. E’ l’auspicato superamento della logica a silos che penalizza il progresso se ogni attore persegue i propri obiettivi in modo autonomo e individuale.
E’ interessante leggere con occhio critico la tabella a corredo dell’articolo del NEJM che racconta visivamente come ogni componente di questo grande insieme abbia al centro una sola variabile sempre in comune: il paziente. Protagonista del suo percorso di salute nonché fruitore finale, coinvolto dal principio ed educato responsabilmente come attore consapevole del programma di sviluppo delle terapie per lui pensate, risorsa attiva e preziosa di una medicina della persona per la persona.
1) Academic, Foundation, and Industry Collaboration in Finding New Therapies Bonnie W. Ramsey, M.D., Gerald T. Nepom, M.D., Ph.D., and Sagar Lonial, M.D. N Engl J Med 2017; 376:1762-1769May 4, 2017
Mario Melazzini





